Estudio microbiológico del esputo y vías respiratorias inferiores
INTRODUCCION
El esputo es una sustancia que está constituida por materia procedente de las vías respiratorias inferiores, que llega a la boca gracias a fenómenos de expectoración. El hecho de tener que realizar un largo recorrido desde que se produce hasta que sale al exterior, condiciona que arrastre consigo a restos celulares y a microorganismos que se encuentran a su paso, falsificando o enmascarando el producto inicial.
Sin embargo, hay varios procesos bacterianos que actualmente aún se investigan en esputo: la neumonía bacteriana, la bronquitis crónica y la tuberculosis pulmonar.
Los microorganismos que con mayor frecuencia se encuentran complicados en estas afecciones respiratorias son: Streptococcus pneumoniae, Klebsiella pneumoniae y Staphylococcus aureus, que muchas veces causan neumonías mucho más rápidas y peligrosas que el propio neumococo;Enterobacteriaceae, sobre todo coliformes y Proteus, Pseudomonas y Haemophilus influenzae.
También son motivo de infecciones Mycoplasma pneumoniae, Histoplasma capsulatum y Mycobacterium tuberculosis. Con excepción de estos tres últimos, los anteriores forman parte en cierta manera de las vías respiratorias superiores, y, por tanto, pueden recuperarse de los cultivos sin tener importancia patológica. El microbiólogo debe saber valorar la presencia de estos microorganismos, teniendo en cuenta que en neumonías bacterianas agudas, el germen responsable suele encontrarse casi en cultivo puro.
OBTENCION DE LA MUESTRA
Para que la recogida de esputo sea aceptable, deberá cumplir una serie de requisitos, resumidos a continuación:
— El material se recogerá en un frasco estéril de boca ancha.
—Se procurará que la expectoración se efectúe a primera hora de la mañana, y que provenga de tos profunda (esputo traqueobronquial).
Se desecharán las muestras con saliva, o con moco de procedencia nasal (muestras inadecuadas).
La muestra se procesará enseguida, sobre todo si se sospecha histoplasmosis. Como máximo puede guardarse varias horas en nevera (una-tres horas).
METODOLOGIA
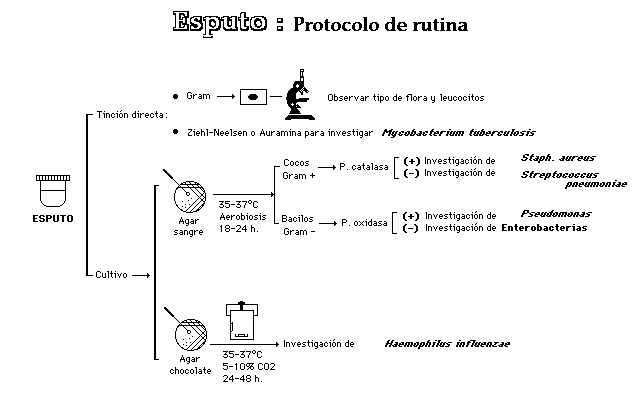
A partir de la muestra se efectuará un frotis, procurando extender las partes más purulentas del esputo, que se teñirán por el método de Gram. Si el clínico lo solicita, se practicará también una tinción para Mycobacterium (Ziehl-Neelsen o auramina)
La coloración de Gram permite visualizar la flora bacteriana del esputo, observándose diplococos lanceolados grampositivos junto a células de pus, típico de neumococos, o abundantes racimos de cocos grampositivos, característicos del estafilococo, o numerosos bacilos cortos y gruesos, gramnegativos, a veces capsulados, significativo de Klebsiella pneumoniae, cuya infección debe tratarse inmediatamente, pues su evolución es rápida y fatal. En cualquiera de los casos, y sin esperar el resultado de los cultivos, se indicará al clínico la etiología sospechosa para que tome las medidas oportunas.
Investigación de neumonía por neumococo
Actualmente, en el medio extrahospitalario, el 70-80 por 100 de las neumonías bacterianas siguen siendo de etiología neumocócica. En el medio nosocomial van aumentando progresivamente las debidas a bacterias gramnegativas. En ambos casos, los principales métodos microbiológicos lo constituyen el hemocultivo y el análisis de esputo.
Son sospechosos de neumonía aquellos esputos de apariencia rojiza (herrumbrosos), o manchados de sangre (hemoptoicos). En estos casos se procederá de la siguiente forma:
a) Se seleccionarán los grumos purulentos o los filamentos sanguinolentos de la muestra, y, con la ayuda de un asa de platino, se depositarán sobre un portaobjetos. A continuación se tapará con un cubre y se apretarán los dos cristales con el fin de obtener una extensión fina. Se fijará por calor y se teñirá por el método de Gram. Con la diferencia de la técnica de tinción, este mismo método se utiliza para preparar frotis para investigar Mycobacterium tuberculosis.
b) Se sembrará una porción purulenta o sanguinopurulenta sobre agar sangre 5 por 100 de carnero, y se incubará en atmósfera de C02 a 37° C durante veinticuatro horas. Algunos autores siembran otra porción de la muestra en tioglicolato, que actúa como medio de enriquecimiento, y al día siguiente resiembran en agar sangre 5 por 100 de carnero.
c) Después de las oportunas incubaciones, en caso de que existan neumococos, aparecerán en forma de colonias planas, brillantes, alfa-hemolíticas, transparentes, y con el centro deprimido y los bordes más altos. Entre las pruebas necesarias para su identificación destacan la solubilidad en bilis y la sensibilidad a la optoquina. También pueden identificarse serológicamente.
Investigación de neumonía por otros microorganismos patógenos
Las características del esputo pueden orientar algo sobre el microorganismo que está presente en él. Así los esputos espesos y consistentes pueden ser debidos a Klebsiella pneumoniae, y los purulentos de olor fétido a microorganismos anaerobios en pacientes con abscesos pulmonares, empiemas o bronquiectasia.
Otros gérmenes que con frecuencia producen infecciones pulmonares son Escherichia coli y otras Enterobacteriáceas, Pseudomonas aeruginosa y Staphylococcus aureus, los cuales, al igual que Klebsiella pneumoniae, crecen bien en agar sangre y no presentan dificultad en su identificación.
En ocasiones pueden pasar desapercibidas las infecciones fúngicas, responsables de cuadros como histoplasmosis, criptococosis, candidiasis, etc. Es de gran ayuda en su descubrimiento, la simple observación en fresco de la muestra.
Del resto de posibles agentes de infecciones pulmonares, cabe destacar al parásito oportunista Pneumocystis carinii, que para su diagnóstico precisa de técnicas no microbiológicas, como son la biopsia pulmonar teñida con sales de plata (Gomorri).
NEUMONIAS ATIPICAS:
Hay pulmonías que cursan clínica y radiológicamente de forma distinta a la clásica neumonía de Streptococcus pneumoniae. A estos procesos, se las denomina neumonías atípicas, y están producidas por microorganismos que difícilmente pueden investigarse por metodos directos, por lo que se han desarrollado una serie de pruebas serológicas para tal efecto.
A continuación se describen las características de estos microorganismos, prestando especial atención a alguno de ellos.
Virus . Son probablemente los microorganismos que antes desaparecen de las secreciones pulmonares, por lo que su investigación debe efectuarse muy tempranamente. Entre los métodos de diagnóstico serológico destacan la contrainmunoelectroforesis y el enzimoinmunoensayo (ELISA). La reacción de fijación de completo es también muy utilizada para la investigación de virus respiratorios.
Mycoplasma pneumoniae . Es el productor de la neumonía atípica primaria. Es el microorganismo de vida libre más pequeño que existe. Sus dimensiones están próximas al poder resolutivo del microscopio óptico. El pequeño tamaño de sus elementos cocoides (0,1-0,3 micras), les capacita, al igual que a muchos virus, para atravesar los filtros de membrana, hecho que en principio abogó por su unión. Actualmente se les considera incluidos dentro del grupo de las bacterias por poseer dos ácidos nucleicos y crecer in vitro en medios de cultivo análogos a los utilizados por ellas. Presentan la particularidad de estar exentos de pared celular durante toda su vida.
Cultivados en medios sólidos, las colonias de Mycoplasma suelen tener una forma característica, que recuerda a un «huevo frito», debido a la formación de un cuerpo central que penetra en el agar, rodeado de un área circular que al ser más delgada despide una tonalidad más clara. Normalmente los medios líquidos inoculados pueden parecer estériles, debido a que el pequeño tamaño de las células evita que la luz se difracte, atravesando el tubo sin manifestar turbidez.
El Mycoplasma pneumoniae, produce infección al atacar las membranas celulares epiteliales de las vías respiratorias. El período de incubación es de dos a tres semanas y no hay signos de enfermedad.
La mejor forma de efectuar el diagnóstico de la neumonía atípica primaria es por fijación de complemento, cuyos anticuerpos se manifestan a los siete-diez días del comienzo del cuadro clínico. Con frecuencia aparecen aglutininas frías (anticuerpos IgM), que son los primeros detectados, aunque su desarrollo no es específico. De todas formas, una clínica respiratoria con aumento de crioaglutininas policlonales, es muy sugestivo de la enfermedad.
Los métodos directos de diagnóstico no son útiles para investigar una etiología micoplásmica de la neumonía atípica, pues el microorganismo tarda casi un mes en desarrollar sus colonias sobre el medio de cultivo. De todas formas, a continuación se detallan sus principales características morfológicas, de cultivo e investigación.
La toma de muestra se efectúa de las superficies mucosas, por las que posee una especial predilección (cavidad oral), y del tracto respiratorio (esputos, gargarismos, etcétera).
El medio de cultivo utilizado consta de 70 por 100 de caldo PPLO, 2O por 100 de suero de caballo o de cerdo y 10 por 100 de extracto de levadura fresca, preparada al 25-50 por 100. Para solidificarlo se añade 1 por 100 de ion-agar al caldo. Como antibacterianos se añade penicilina G (1.000.000 UI) y 2 ml. de acetato de talio al 2,5 por 100. Este medio expuesto sirve para el crecimiento de Mycoplasma, pero es suceptible de variaciones, igualmente válidas.
El pH de crecimiento es de 7,8-8. Para ajustarlo se recomienda utilizar bicarbonato al 4,4 por 100 o P04 K2 H 1 molar en lugar de OHNa, ya que éste precipita al suero y enturbia al conjunto. Las principales variaciones del medio básico son:
a) Medio líquido con glucosa: Consta del medio líquido básico al que se añade 2 ml. de rojo fenol al 0,1 por 100 y 1 ml. de glucosa al 10 por 100. Se ajusta a pH 7,8-8, con lo que adquiere un color rojo púrpura. El crecimiento de los organismos fermentadores de la glucosa (Mycoplasma pneumoniae) se pone de manifiesto por un gradual cambio de color hacia el amarillo.
b) Medio líquido con arginina: Está constituido por el medio básico al que se añaden 2 ml. de rojo fenol al 0,1 por 100 y 1 ml. de arginina al 10 por 100. Se ajusta el pH a 7, añadiendo 0,2-0,4 ml. de HCI N. El color final del medio es amarillo anaranjado, y los microorganismos que metabolizan la arginina (otros micoplasmas distintos a Mycoplasma pneumoniae) producen un cambio de color a rojo (aumentan el pH).
c) Medio con azul de metileno: Se utiliza normalmente en forma difásica. Consta del medio básico con glucosa al que se añade 1-1,5 ml. de azul de metileno al 0,1 por 100 y se ajusta el pH a 7,8. Mycoplasma pneumoniae es la única especie capaz de crecer en este medio y reducir el azul de metileno, al tiempo que fermenta la glucosa, variando el color de azul oscuro a verde intenso.
Las muestras clínicas procedentes de la cavidad oral se inoculan en el medio básico sólido y en los tres caldos, produciendo a los veinticinco-treinta días las diminutas y características colonias (apreciables con 15 aumentos), y variando la coloración de los caldos, a) y c).
Con frecuencia los micoplasmas recién aislados no forman colonias con centro, sino simplemente circulares. Posteriormente, cuando el microorganismo se adapta al medio de cultivo de laboratorio, se produce la típica forma colonial. Otras veces, las colonias aparecen como formas rugosas o granulares de superficie irregular, que sobresalen algo del agar e indican crecimiento bacteriano. Para comprobar que este crecimiento es debido a Mycoplasma pneumoniae, se selecciona una de estas colonias al microscopio y con una espátula estéril se corta el bloque de agar que la contenga, y se deposita sobre otro medio para micoplasmas, de modo que la pseudocolonia contacte con la superficie del nuevo agar. A continuación, presionando ligeramente, se desplaza el bloque en todas direcciones. Esta nueva placa se incuba en las condiciones antes mencionadas, y se inspecciona periódicamente al microscopio, intentado descubrir la presencia de microcolonias.
Nunca se debe efectuar la resiembra de una colonia de Mycoplasma con asa, pues no se conseguirá, o si se logra, significa que se trata de una contaminación.
Legionella pneumophila es el agente causal de una neumonía atípica denominada enfermedad de los legionarios.
Los sucesos acaecidos condicionaron que al cuadro neumónico, de etiología desconocida, se le llamase enfermedad de los legionarios. Posteriormente se consiguió aislar la bacteria, denominándola Legionella pneumophila, de la que en la actualidad se conocen varios serogrupos.
Es curioso mencionar que ya en 1947 se había cultivado la bacteria, pero sin concederle una importancia clínica concreta.
En el esfuerzo de los científicos por incrementar los conocimientos sobre el germen, se aislaron cepas de microorganismos íntimamente relacionados con él, que en primer lugar se designaron como «organismos semejantes a Legionella » pero que después han constituido nuevas especies. Entre ellas podemos destacar a L bozemanii, L dumoffii, L micdadei y L gormanii.
Legionella pneumophila es un bacilo gramnegativo de 0,5 a 0,7 micras de anchura por 2 micras de largo, aunque puede llegar a tener hasta 20 micras. Para su visualización en cortes de tejido se utilizan técnicas de impregnación argéntica, recomendándose preferentemente la modificación de Dieterle.
Es móvil por un flagelo polar y uno lateral poseyendo además otros apéndices parecidos. Es muy poco activa bioquímicamente. No es esporulada y produce catalasa y oxidasa, esta última a veces, débilmente. También fabrica gelatinasa y beta-lactamasas.
Estudiando al microorganismo por cromatografía de gas-líquido se ha comprobado que está constituido por gran cantidad de ácidos grasos de cadena ramificada, lo cual representa una característica taxonómica de especial interes.
Crece muy lentamente en medios de cultivo enriquecidos como el agar Charcoal Yeast extract o el agar Feeley-Gorman. Otro medio en el que se obtienen buenos resultados es el MH-IH. Existe también la modificación de Smalley y cols. que han propuesto añadir selenito sódico al agar Feeley-Gorman, señalando que se favorece el crecimiento de Legionella.
Estos medios no selectivos —el único que lo es algo es el suplementado con selenito— son aptos para el aislamiento del microorganismo a partir de muestras líquidas no contaminadas, como líquidos pleurales o aspirados transtraqueales. Si el estudio se efectúa sobre productos contaminados (esputos, etc.), es más recomendable utilizar medios semiselectivos, como el de Edelstein y Finegold.
La incubación se realiza a 35° C en aerobiosis, exceptuando en el medio de Feeley-Gorman, en que se aconseja añadir un 2,5 por 100 de C02, y en el MH-IH donde es recomendable hacerlo en un frasco bujía.
Las colonias de Legionella tardan varios días en crecer y son muy pequeñas. Las que lo hacen en el medio de Feeley-Gorman suelen presentar una pigmentación gris. En cuanto a la supervivencia, hay autores que aseguran que Legionella pneumophila es capaz de permanecer viable por espacio de dos meses en agar Charcoal
Para aislar al microorganismo también resulta útil la inoculación al cobaya.
Para confirmar la identificación se utilizan técnicas de fluorescencia directa, cromatografía gas-líquido, o métodos genéticos de hibridación de ácidos desoxirribonucleicos.
Las técnicas de fluorescencia directa pueden utilizarse a su vez, con aceptables niveles de sensibilidad, sobre secreciones respiratorias, líquidos pleurales, aspirados transtraqueales o esputos.
El diagnóstico de la enfermedad puede hacerse también por métodos serológicos, buscando anticuerpos específicos en el suero del paciente, que presenta títulos ascendentes a partir de la primera semana y con un máximo hacia la quinta. La investigación se hace por microaglutinación o por ELISA, aunque la técnica universalmente aceptada es la de inmunofluorescencia indirecta.
Parece ser que la sintomatología neumónica que motivó el interés por la enfermedad, sólo es un aspecto, quizá el más importante, de las manifestaciones clínicas de la infección. En otros casos afecta a los sistemas renal, gastrointestinal o nervioso central.
Hasta el momento no se conoce ningún reservorio del microorganismo ni el mecanismo de transmisión; sin embargo, la vía más probable parece ser la aérea, penetrando mediante la respiración.
No hay comentarios:
Publicar un comentario